最近、在宅医療をテーマにしたドキュメンタリー番組がたくさん放映されていますが、そのクライマックスになるのは、やはり在宅での看取りです。
例えば、
ガン末期の方を在宅で献身的に支える家族姿・・・
自宅で最後を迎えさせてあげた家族が、自宅で看取ってあげられて本当に良かったという姿・・・
などがあります。
多くの場合『在宅医療』=『在宅での看取り』と考える傾向が強いのでないでしょうか?
しかし、実際にはそうとも限らないのが実状です。
今回は、在宅医療について詳しく伝えたいと思います。
在宅介護は増加傾向にある
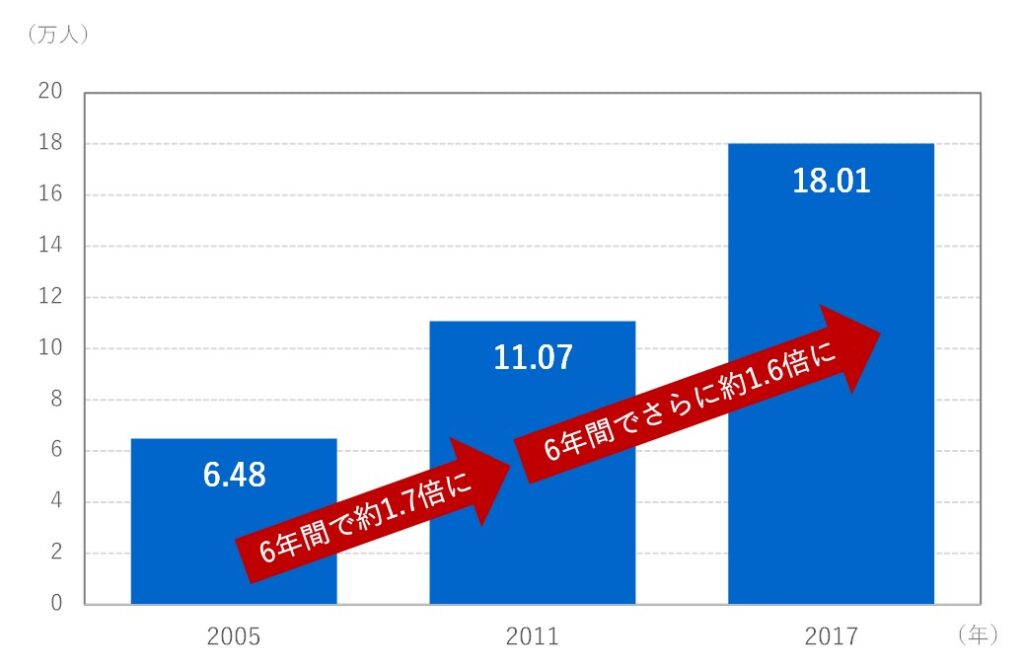
病院医療から在宅医療へ転換する政府の誘導は、2020年を過ぎた今、すでの成果を上げているようです。厚生労働省の報告によれば、日本で在宅医療を受けている人は、2005年~2017年の間に約3倍に増加しているといわれています。
現在の日本の医療は『医療機関(病院・診療所)と在宅の2ケ所で行われている』ということになるのです。
在宅医療=終末期医療という誤解
『最後まで自宅で…』という思いにとらわれる方のなかには、そもそも在宅医療に対する認識に偏りがあるケースもあるようです。
例えば、在宅医療と聞くとすぐに『終末期医療』をイメージするようなケースです。
終末期とは、どのような医療を行っても効果が期待できず、一般的に余命を宣言されると『最後は自宅で迎えたい』と考える人が増えます。医師もそのように勧めるケースがあるようです。
このように終末期の人が自宅に帰って受ける医療を在宅医療である、と勘違いされている人は少なくはありません…。
特に、まだ自分自身や親が病院のお世話になることの少ない若い世代に、そのような傾向がみられるようです。
在宅医療に関する本やドキュメント番組では、『最後をいかにして自宅で看取るか』が一つの山場として切り取られ、フォーカスされているかもしれません。
しかし、それが在宅医療のすべてではなく、むしろ、在宅医療における終末期医療の割合は全体のごく一部というのが本当の姿なのです。
在宅医療と終末期医療に対する誤解は、救急医療の現場でもよく起きているのが現状です。
在宅医療を受けている高齢者が急な痛みなどで病院に搬送されると、家族の方が「延命治療は行いません」と治療を拒まれるケースがあります。
すぐに適切な治療を行えば、助かる見込みが十分あるにも関わらず、ご家族に治療を拒否されてしまうのです。
延命治療の意味
延命治療とは、どのような治療を行っても助かる見込みがない人に、生命を維持するためだけに行う治療をいいます。
その定義を満たしているのであれば、延命治療は望まないという意思表示は理解できるものでしょう。
しかし、治療をすれば治る可能性があるケースは、延命治療とは表現しないのです。患者さんが高齢であろうが若齢であろうがそれは同じです。
それにも関わらず『最後は自宅で…』という思いが強いご家族の中には、病院に運ばれて治療を受けることは全て、延命治療になると勘違いをしている方がいるのが現実のようにも思えます。
このようなことから、『在宅医療とは終末期医療である』というイメージからくる誤解の一つかもしれません。
在宅医療の適応は『通院困難』な状態
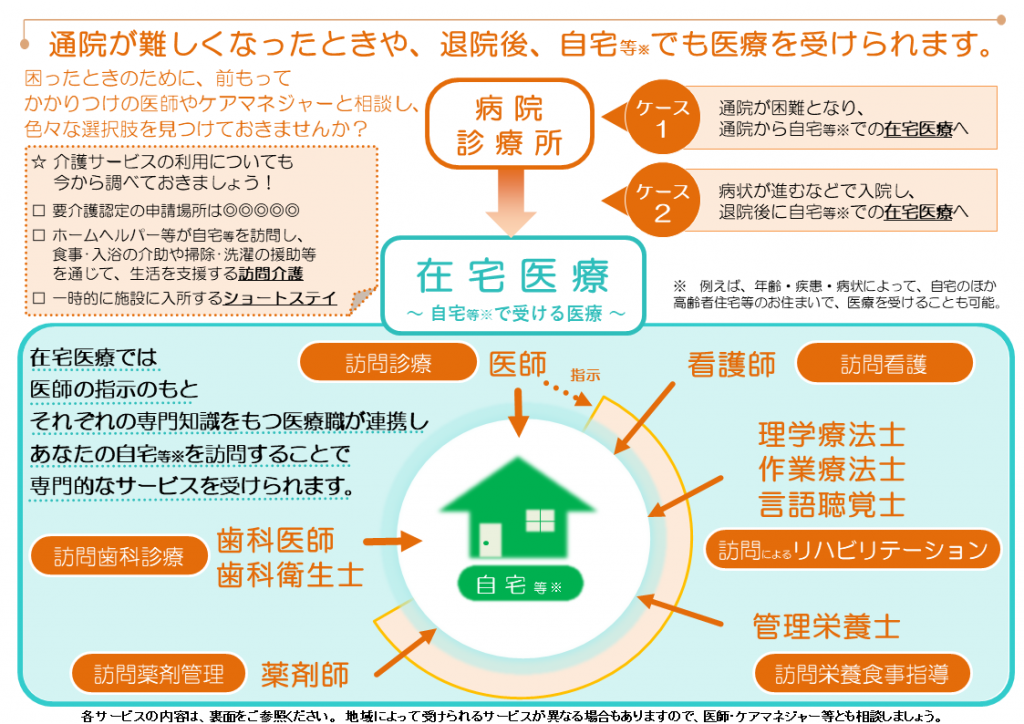
在宅医療とは、簡単にいえば医師や看護師などの医療者が患者さんの自宅などに行って、そこで行う医療のことです。
患者さんが病院や診療所に行くのではなく、患者さんが生活している場所・空間に医療従事者が赴くのです。
通常は・・・
風邪を引いた
骨折をした
がんの疑いがある
など健康状態が悪くなると、まず病院等に行って診てもらうでしょう。
その結果、病院の外来や診療所に通院して治療を受けるか(外来医療)、病院に入院して医療を受けるか(入院医療)を医師から提案されるのです。
このとき、現在はもう一つの選択肢として在宅医療があるようになったのです。
入院するほどではない、あるいは入院しても医学的にはそれほどやることが(出来ること)がない。しかし、継続的な診療は必要。だからといって、何らかの原因で定期的な通院は難しい。
そんなときは在宅医療が有力な選択肢となるのです。
在宅医療の対象となるのは『通院が困難な人』です。
スタスタと歩いて病院に行けるような人に在宅医療を提供することは保険診療では認められません。
では『通院困難者』とはどのような状態でしょうか?
次のようなケースがあります。
足腰の弱った高齢者など
病気や障害、加齢によって足腰に痛みなどを感じ、歩行がなかなか難しい人や、認知症や精神疾患などの一人での通院が難しいケースも含まれます。
そのため、必然的に在宅医療を受けるのは高齢者が多くなります。
難病などの子どもなど
小児麻痺や先天性疾患などを抱えながら自宅で生活をしている子ども、治療が難しいガンの患者さん、神経難病で在宅人工呼吸器を装着している方など、在宅医療を受けている人の中には、若い人もたくさんいるのが現状です。
身近に在宅医療が迫るパターン
パターン① 骨折から在宅医療へ
自宅で普通に生活していた80代の人が、ちょっとした段差でつまずいて足を骨折しました。
医師の診断は、一か月ほど入院が必要で、それくらいの期間があれば骨折は十分治ります。
しかし、その人が高齢者の場合、ベッドの上に一か月もいると筋肉がどんどん衰えて足腰が弱っていきます。
そして、認知症も発症する可能性も高くなるのです。
すると、入院のきっかけとなった骨折は回復しているのに、入院前はすべて自分でできていたのに、身の回りのことがほとんどできなくなることがあるのです。
このとき、選択肢に挙げられるのが在宅医療ということになります。
パターン② 通院から在宅医療へ
加齢などによって足腰が弱くなると、それまで定期的に通っていた病院や診療所への通院が難しくなります。
すると、かかりつけ医から「そろそろ在宅医療にしませんか?」と提案されることがあります。
こちらのパターンは『突然』ではありません。
『在宅医療という方法もありますが、いかがでしょうか?』と、かかりつけ医から前もって提案されることが多いので、それなりに準備期間があるということになります。
患者やその家族が、在宅医療に関する情報を集めて心づもりをする時間です。
医師としては、在宅医療を勧めるとき、なるべく早めに提案するようにするのが一般的ですが、往診をしていない病院などはかかりつけ医が変更となることもあります。
まとめ
在宅医療は、高齢者だけが受けるものではなく、終末期医療とは限らないのが現状です。
しかし、世間の人は、『在宅医療』と聞けば、なかなか助ける命が難しい場合に家族に看取られながら最期を迎えるイメージがあるかもしれません。
在宅医療は介護も関連して行われるケースもあります。
例えば、自宅でデイサービス、デイケア、ショートステイ、訪問入浴、訪問介護などが介護に該当するのです。
現実には、医療と介護を上手に利用しながら、自宅などで療養生活を送ることになるでしょう。
日本での在宅医療は、今後も増加していくと思いますが、利用する本人、家族ともに心身共に苦痛のないものになればと思います。


